Categoria: Dor crônica
-

Capsulite Adesiva ou Ombro Congelado: Alguns fatos importantes para entender a doença
Também conhecido como Capsulite adesiva do ombro, o ombro congelado pode ser bem doloroso, assim como pode limitar bastante sua habilidade de funcionar normalmente. Muito comum em pessoas com 40 entre 60 anos, o ombro congelado afeta 1 em cada 30 pessoas em algum ponto. Estranhamente, é mais provável que afete o braço você não…
-

Osteoartrose
A artrose é um problema que ocorre nas articulações do nosso corpo, resultando no desgaste da cartilagem que recobre as extremidades dos ossos. Ela também é conhecida como osteoartrite e muitas vezes acaba danificando outros componentes articulares como os ligamentos, o líquido sinovial e a membrana sinovial. A cartilagem articular que possuímos tem como objetivo…
-

O que é osteoartrose?
A osteoartrose também é conhecida como osteoartrite ou artrose, ela é uma doença que ataca as articulações e favorece o desgaste da cartilagem, muitas vezes ela causa dor e inchaço. Essa doença pode afetar uma articulação ou mais, as mais afetadas são as do joelho, conhecidas como gonartrose, do quadril, chamada de coxartrose e…
-

Nova pesquisa: acupuntura alivia dores na lombar
Quase 80% das pessoas irão sofrer de dores na lombar em algum ponto da vida, e dor nas costas é o motivo número um para procurar a acupuntura, de acordo com WebMD. A acupuntura realmente alivia a dor na lombar? Sim, de acordo com os 18.000 participantes da pesquisa, reunidos dos 29 estudos e reportado…
-
Epicondilite Medial ou Cotovelo de Golfista: O que é?
Epicondilite Medial: Cotovelo de Golfista A prática de esportes é muito importante, mas existem atividades e até mesmo fora do mundo esportivo, que geram sobrecarga podendo causar a epicondilite medial. Conhecida também como “cotovelo de golfista”, a epicondilite é uma inflamação do tendão do músculo palmar longo, que acomete indivíduos que praticam atividades que geram…
-
Síndrome Dolorosa Miofascial
Síndrome Dolorosa Miofascial O que é a Síndrome Dolorosa Miofascial? A dor muscular acomete muitos indivíduos e pode aparecer por diversos fatores. Prática de esportes, atividades do dia a dia, tudo pode desencadear a dor muscular. Até mesmo dormir de mau jeito, pode atingir determinados músculos. A síndrome dolorosa miofascial aborda esse tema. É uma…
-
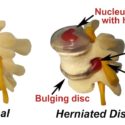
O que é Hérnia de disco?
O que é a Hérnia de disco? É uma doença que ocorre quando um dos discos de nossa coluna vertebral sai da posição normal, comprimindo os nervos da medula espinhal. É uma situação bastante comum, normalmente acometendo as regiões lombar ou cervical, que são as que mais se expõem a movimentos ou cargas. A coluna…
-